治療内容
永遠の幸を求めて
自然周期
治療の基本は基礎体温表
超音波検査法が普及した今日、基礎体温表は重視されなくなりました。基礎体温表は、不妊治療施設に行く前の段階の、自己タイミングを知る手段に過ぎないという立場に成り下がったのです。
しかし、基礎体温表には、超音波検査と異なり、多くの有用な質的情報が含まれています。
良く考えられた体温表に、実測体温計により計測し書き込んだ記録は不妊治療の原点です。低温期と高温期の規則的な繰り返しは、良好卵子の存在を保証します。また、基礎体温表は不妊治療の履歴でもあります。いつどんな薬や注射を用いたのかという正確な記録は、過去の治療を検証し、現在の卵巣の状態を評価するための唯一の方法なのです。
排卵周期は過去・現在・未来と連続したものであり、今だけが独立した周期ではありません。過去の異常は必ず今に影響し、そして未来を乱し、不成功の原因となります。基礎体温表を見返すことは、自らの治療を省み、過去の失敗の原因を突きとめ、未来の成功をかちとるために不可欠な作業なのです。
なぜ基礎体温表を重視するのか
今や体外受精は、ピルによる事前調整から始まります。正常な排卵周期を止め、人工的生理周期を前提とする以上、基礎体温の意味はありません。したがって医師は「つけなくていい」と言い、あろうことか、 「精神的苦痛にしか過ぎない」とまで言います。
しかし、医師は毎日診察するわけではありません。たまに診る患者さんの状態は、連続した日々の変化の中での、その日という点にしかすぎません。
しかも頼りとする超音波検査には、ホルモンという質的情報が伴いません。ただの形態情報なのです。
優れた警察官は、見ただけで挙動不審者に気付きますが、その後職務質問を行い、質的情報を分析しないと犯罪者かどうかわかりません。
医療も同じです。形態情報は重要ですが、さらに重要なのはホルモン情報なのです。
診療の狭間の、点と点を繋ぐ線、それが基礎体温表であり、医師が知らない期間の、ホルモン変化を反映した内容を含んでいるのです。

自然周期が原点
我が子を望む皆さんが生まれてきたのは、自然の営み、即ち自然周期からです
当院は世界で唯一の自然周期専門クリニックです。自然での卵胞成長は、皆さん、それぞれ異なります。早い人、遅い人、後半急に育つ人、失速する人・・・。そんな卵胞成長を正しく評価するためには、超音波検査だけでは不十分で、必ずホルモン4項目(E2,P4,LH,FSH)を調べる必要があります。自然周期の成否は、最適なタイミングでの採卵に尽きますが、それは想像以上に高度な技術を必要とするのです。
我々のTOWAKO式完全自然周期では、体の発するあらゆる情報に全神経を集中します。
自然の卵巣の状態を正しく評価し、そして、自然が優良な卵子を選んでくれるのを待ちます。自然周期で選ばれた主席卵胞には、年齢によらず、その周期の最良の卵子が、いつか出会うあなたを待っているのです。
卵巣の能力が低下しても、赤ちゃんになれる卵子は必ず残っています。
自然周期と無刺激の違い
自然周期を簡単だと思っている人が多いのではないでしょうか? 実際、患者さんも医師も高刺激周期は高度で進歩した方法だと思っている人が多いようです。それは、投薬をしないことイコール簡単だと、勘違いしているからなのです。
しかし我々は、投薬をしない体外受精は無刺激体外受精と呼び、自然周期体外受精と区別しています。自然周期体外受精では、自然妊娠とほとんど同じ状態での採卵を目指します。それは自然の卵胞成長、排卵という複雑な過程をホルモン値をもとに解析し、自然排卵と同じタイミングを採卵することを意味します。
調節刺激周期は、決められた手順に従って投薬を行えば、医師の経験の程度に関係なく、結果に大差ありません。
ですから高刺激を中心に行っている人が、「高刺激は無理だから自然周期でもしましょう」と言うのは、無刺激と自然周期を混同した見下しです。自然周期を甘く見てもらっては困るのです。

自然周期の実際
 タッチで図を拡大
タッチで図を拡大
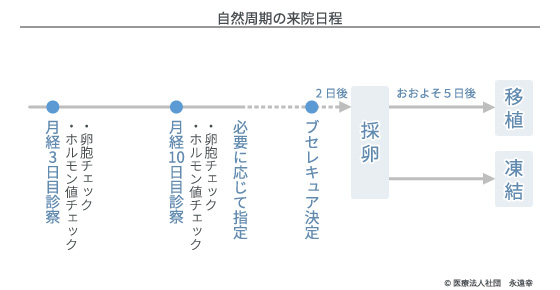
生理3日目は診察の基本です。ホルモン検査と超音波検査により、その周期の基本情報を確認します。自然周期では薬剤は全く使わず卵胞の成長を見守ります。2回目診察は原則的に生理10日目です。早い人はこの時点で採卵日が確定しますが、通常はこの時の所見を基に3回目の診察日を決めます。数回の診察の後、E2値と主席卵胞の大きさが最適になったら、採卵日を決定します。排卵の兆候がない場合には、点鼻薬を用いて人工的に排卵時間を決定し、その34~36時間後つまり2日後の午前中に採卵を行います(予定採卵)。黄体化ホルモン(LH)が上昇して排卵の兆候(LHサージ)が表れている場合には、薬剤により一時的に排卵の進行を止めて2日後午前中に採卵を行います(抑制予定採卵)。抑制が不可能で排卵が不可避の場合は自然の成り行きに従って、当日または翌日の排卵前に採卵します(緊急採卵)。採卵時にすでに卵胞が破裂(いわゆる排卵済)している場合には、破裂後の卵胞からの微量残液回収を行います(破裂後採卵)。卵子が採れて、採卵後5日目に基準を満たす胚盤胞に育った場合は、子宮内膜と黄体期能に問題がなければ凍結することなく新鮮胚で移植します。しかし、アシステッドハッチング(孵化補助)が必要な場合や発育が遅い場合、卵管の通過性、内膜の同調性、黄体期能に異常がある場合は一旦凍結保存し、翌周期に融解して移植することになります。
自然周期とホルモン
人体は様々なホルモンにより調整されて、初めて効率よく働きます。とくに生殖の分野では、単一排卵に関わるホルモンの働きが重要ですが、4つ以上のホルモンが複雑に連携します。
そこで、検査に時間と費用がかかり解釈に苦労するホルモンを調べるよりも、見た目で簡単に判断できる超音波検査を重宝するようになりました。
しかし超音波の情報は、見かけ(大きさ)と内容(ホルモン値)が一致するという前提が成り立てば役に立つのですが、実は一致していないことが多々あります。その結果困ったことに、打つべきでないときに注射をしたり、成熟していないのに採卵したりというミスが度々起こるようになります。
自然周期がホルモン中心の治療である理由は、ここにあります。

微量クロミフェン周期
自然周期が上手く行かないとき、クロミフェンにより正常な卵胞発育に導きます
自然の状態では卵胞発育が順調に行かないことがあります。その最大の原因はFSHの早期低下による発育停滞とプレサージによる未熟排卵です。前者のFSH早期低下に対しては、クロミフェンのFSH維持作用が有効であり、これにより卵胞成長が加速します。後者は、卵胞が十分成熟する前に排卵のスイッチ、つまりLHサージが始まってしまう現象です。これはE2の上昇が不十分な段階で下される間違った排卵指令で、もちろん排卵も、黄体化も不完全となります。採卵しても、卵子の質は不良です。クロミフェンは、この早期LHサージの予防に効果的です(Vol 15. No 2. 2007 134-148 Reproductive BioMedicine Online)。
微量クロミフェン周期の来院日程は、自然周期と同じです。
クロミフェンはもろ刃の剣
E2とLHサージの間には密接な関係があり、通常E2=250~350でLHサージが開始します。低すぎても高すぎてもサージは起こりません。しかし、脳内のE2とLHのセンサーが狂うと、E2が低いのにサージが開始することがあります。これをプレサージと呼びます。
プレサージが起こると、成熟した良い卵子が採れないばかりか、卵子回収率も低下します。
プレサージの予防には、狂った脳のセンサーを修正する必要があり、そのためにクロミフェンが有効です。
しかし、クロミフェンには卵巣を刺激して、様々な発育段階の卵胞を増やす作用もあります。その卵胞のいくつかは次の周期まで生き残り、真っ先に成長することもあります。この周回遅れの卵胞には、あまり良い卵子は入っていません。これはクロミフェンの弊害です。
この弊害をなくし、プレサージの予防だけを可能にするのが、微量クロミフェン法です。

卵子革命
小卵胞採卵は、迷信から脱却し新たな命の源泉を探る、言わば卵子革命です
なぜ刺激をするのか?
 タッチで図を拡大
タッチで図を拡大
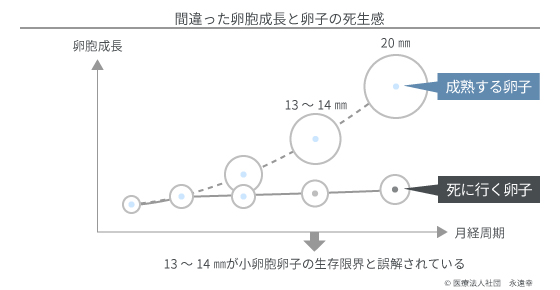
自然周期では多くの卵胞から1個の卵胞が選ばれ成長します。これを主席卵胞と呼びます。選ばれなかった卵胞は育たず、小さいままです。我々はこれを小卵胞と呼んでいます。従来、このような小卵胞は閉鎖卵胞とも呼ばれ、中の卵子は育つ能力を失っていると考えられてきました。つまり、死んだも同然ということです。
このような考え方からは、せっかくの良い卵子も成長させなければ無駄に終わるという結論に至り、卵巣刺激が唯一の救済法だということになります。卵巣を強く刺激して最大限の数の卵胞を大きく成長させ、卵子を死から救わなければならないというのです。
これは一見理に適っているようですが、この方法が成功するにはいくつかの条件が満たされることが必要です。即ち刺激に反応する卵胞がたくさんあること、そして揃って(同期して)発育すること、さらにその卵胞の中に良好卵子が含まれていることなどです。しかし、このような理想的状態を有している女性は少なく、刺激をしても成功率(赤ちゃんが産まれる率=生産率)は、38歳でも20%に届かないのです。
また卵巣刺激という不自然な大量投薬(=負荷)は、必ず翌周期以降の卵子の状態に影響します。それは多くの人において月経周期の乱れとなり、基礎体温では正常な高温期が観察されません。特に卵巣機能が低下した人においては、異常は悪循環を招き、基礎体温は長期間乱れます。ですから、刺激を繰り返す治療では、回数を重ねるに従い成功率が低下するのです。
ここまでお話したように、今の体外受精は、育たなかった卵胞、つまり小卵胞内の卵子は、主席卵胞径が13~14㎜を超えた時点で死んでしまうという「絶対的前提」を基礎に成り立っています。しかし、それは確かめられた事実ではありません。そうでなければ都合が悪い理論や現実が多いから、そういう結論に落ち着いているだけなのです。この「絶対的前提」に私たちは真っ向から疑問を呈し、小卵胞の中の卵子は主席卵胞が破裂する瞬間を超えても正常で、しかも成熟卵子を多く含んでいるということを証明しました。これは、全く画期的な理論であり、世界の誰もが知りえなかった真実なのです。卵巣を刺激する必要がないなら、女性は苦しい卵巣刺激から解放されます。高価な薬剤を買う必要もなくなります。治療による卵巣機能の衰えを心配する必要もなくなるのです。
卵子死生観の革命
卵胞は卵子を入れている袋です。卵子はその袋の壁に緩やかにくっ付いています。
卵胞の大きさは、月経3日目は5mm前後ですが、通常7~10日で20mm前後に達し、排卵に至ります。
そして卵子は、排卵までの最後の1日で、未熟から成熟へと劇的に変化します。このことから通常、「卵胞の発育=卵子の成熟」と考えられています。
そのため、できるだけ多くの成熟卵子を得たいならば、できるだけ多くの卵胞を発育させなくてはならないと信じられるようになりました。
しかし我々は、卵胞の発育と卵子の成熟は、それほど密接に関係していないことを見出しました。
これは小さくない発見で、成熟卵子を採るために卵胞を発育させる必要がないことが解ったのです。そして、発育しなかった小さな卵胞から成熟卵子を採る技術の方が重要だと気付いたのです。


小卵胞採卵を支える独自の採卵技術
 タッチで図を拡大
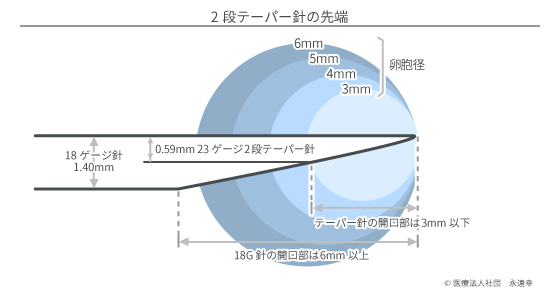
私たちは1999年より採卵針の独自開発を開始し、現在は世界標準の採卵針(17 -19ゲージ)に比べ、2分の1以下の細さの極細採卵針(23ゲージ)による採卵を行っています。
タッチで図を拡大
私たちは1999年より採卵針の独自開発を開始し、現在は世界標準の採卵針(17 -19ゲージ)に比べ、2分の1以下の細さの極細採卵針(23ゲージ)による採卵を行っています。
しかし、単純に細くしたのでは、吸引速度と吸引圧、そして使いやすさの点から針として役に立ちません。そこで、2段テーパーという独自の技術を開発し、太い針と同等の性能を確保しました。
また針の先端部分の刃は特殊な方法で加工されており、出血など採卵時合併症(出血、痛みなど)を最小限に抑えるように工夫されています。
この極細針では痛みや出血も軽度なため、採卵のための全身麻酔は不要です。また、身体への負担は少なく、採卵後短時間(30分~60分)で安静を解除でき、午前中に帰宅することも可能です。
この独自開発した針の最大の利点は、2㎜という非常に小さな卵胞まで穿刺可能であることです。小卵胞は通常3~6mmの大きさですから、この針を使えばほとんど全ての小卵胞からの卵子回収が可能になります。
この2段テーパー針は、自然周期や微量クロミフェン周期の小卵胞穿刺において非常に有用です。大小全ての卵胞から卵子を採取するという革新的技術により、若年者から高齢者まで、従来考えられなかった高い妊娠成功率を達成できるようになったのです。
これらの成果をまとめた研究論文が、生殖医療関係で最も権威のある米国生殖医学会雑誌 Fertility and Sterility に掲載されました。こちらの論文は、自然周期の排卵直前のタイミングで、3-6mmの小卵胞から成熟した卵子が複数個回収できること、その成熟卵子は通常の成熟卵子と同等の受精、発育能力を有することが証明された、という内容です。この論文は、以下のサイトでご覧になれます。
URL:https://www.fertstert.org/article/S0015-0282(16)30048-6/fulltext
こちらの論文は、3-6mmの小卵胞から回収された卵子により得られた胚盤胞を移植した結果、妊娠率、流産率、および正常児の出生率は、大卵胞より回収された卵子と同等の能力を持つことが証明された、という内容です。この論文もご覧になれます。
URL:https://www.fertstert.org/article/S0015-0282(18)32239-8/fulltext
採卵針の太さと穿刺可能卵胞サイズ
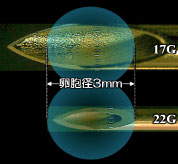 卵胞が小さくなるほど細い針が必要です。理由は針先端の開口部の大きさにあります。開口部径は、当然卵胞径以下でなければ効率的に中にある卵子を回収できないからです。
卵胞が小さくなるほど細い針が必要です。理由は針先端の開口部の大きさにあります。開口部径は、当然卵胞径以下でなければ効率的に中にある卵子を回収できないからです。
22ゲージでは、卵胞径=3mmが限界です。余裕を持ってこのサイズの卵胞から卵子を回収しようとすれば、23ゲージが必要になります。

精子革命
深刻な男性不妊の軽視
進歩しない精子の検査法
軽視される精子の役割
精子の評価を追求すればするほど、原因不明不妊の多くが男性不妊であることがわかります。その中には、採卵を何回行っても成功しない、いわゆる頻回失敗者の多くが含まれていることもわかります。
しかし実際は、男性不妊は軽視されています。ひとつは、卵子に比べて数が非常に多いからでしょう。限られた卵子に対して、無尽蔵と言えるほど産生され続ける精子。無駄に作られる精子がほとんどだと、皆さん考えています。これは、数的にかなり深刻な場合以外、WHO基準以上であれば何とかなると根拠のない安心感を与えています。もちろんWHO基準は、男性不妊のスクリーニングとして重要です。しかし、運動能力の異常や形態の異常にまでは言及していない、発展途上の基準であることも忘れてはなりません。
したがって、男性不妊ではないとされている人の中には、実は男性不妊であるという人が、かなり含まれている可能性があります。精子運動能力の評価には、コンピューターによる高精度な動画解析と、そこから得られる情報を解釈する必要があります。また、形態異常は、特殊染色した精子を特殊なツールを用いて解析する必要があります。
当院では独自の機器と解析ソフトの開発により短時間で正確に精子の異常を診断し、治療に反映させています。また重度の男性不妊の場合にはホルモン検査と精巣触診を実施し、下垂体機能障害や精索静脈瘤などの造精機能に影響する疾患の診断を行っています。なぜなら、わずかでもARTの成績向上に繋がる可能性があるならば、それを見逃さない努力が重要だと考えているからです。
良好卵子は重要ですが良好精子も同様に重要であり、卵子と精子を同等に扱うのが当院の治療信念です。
脆い精子
精子を追求すると、ARTの成功に大きな役割を果たしていることがわかってきます。ここに動物に比べてヒトの精子の正常率は極めて低いことを考え合わせると、ヒトを蔓延(はびこ)らせまいとする自然の深慮が見えてくるのです。この行き過ぎたともいえる自然の忖度は、ヒトの精子を非常に危うくし、簡単に淘汰される側に貶(おとしめ)ます。今、男性不妊は、人類の危機と言えるほど深刻なのかもしれません。

無精子症の治療
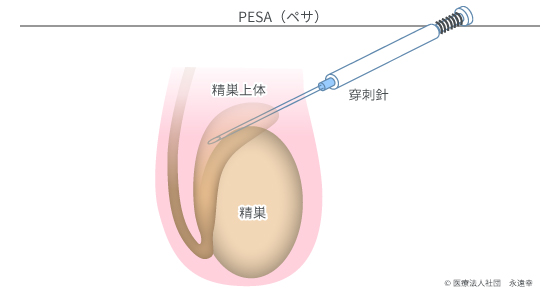 タッチで図を拡大
射出精液中に精子が確認できない方のための治療法です。精巣では精子は作られているのに、輸精管の閉塞などにより射精液中に精子が認められない場合(閉塞性無精子症の場合)は、精巣上体からの経皮的穿刺により数分で精子を回収できます(PESA法)。また造精機能の低下により精巣で精子がほとんど作られない場合(非閉塞性無精子症の場合)でも、多くの場合PESA法により運動精子を回収できます。PESA法は非常に侵襲が少なく、たとえ繰り返し行わなければならない場合でも、回収率が落ちない利点があります。つまり、手術による精巣へのダメージが極めて小さいのです。
タッチで図を拡大
射出精液中に精子が確認できない方のための治療法です。精巣では精子は作られているのに、輸精管の閉塞などにより射精液中に精子が認められない場合(閉塞性無精子症の場合)は、精巣上体からの経皮的穿刺により数分で精子を回収できます(PESA法)。また造精機能の低下により精巣で精子がほとんど作られない場合(非閉塞性無精子症の場合)でも、多くの場合PESA法により運動精子を回収できます。PESA法は非常に侵襲が少なく、たとえ繰り返し行わなければならない場合でも、回収率が落ちない利点があります。つまり、手術による精巣へのダメージが極めて小さいのです。
 PESAに対して精巣を切開して直接精子を採取する方法がTESEです。TESEはPESA法よりも侵襲量が大きく、反復するのは困難です。TESE法での回収が困難と予想されるような場合は、顕微鏡下に精子を採取する方法(MD-TESE)がありますが、ほとんどの場合TESEで回収できます。PESA、TESEいずれの方法も当院で行っていますが、特に力を入れているのがPESAです。
PESAに対して精巣を切開して直接精子を採取する方法がTESEです。TESEはPESA法よりも侵襲量が大きく、反復するのは困難です。TESE法での回収が困難と予想されるような場合は、顕微鏡下に精子を採取する方法(MD-TESE)がありますが、ほとんどの場合TESEで回収できます。PESA、TESEいずれの方法も当院で行っていますが、特に力を入れているのがPESAです。
PESA法はほとんど行われていませんが、故加藤修と寺元は研究を積み重ね、独自の技術を確立しました。なぜなら、PESA精子は精巣精子よりも成熟度が高く、妊娠率も高いと確信していたからです。
卵子老化
加齢による機能低下も卵子の老化も科学的裏付けがない思い込みが先行した常套句
 タッチで図を拡大
卵子の老化という言葉を良く聞きます。“老化するから早く治療しろ” 、“老化したからもはや治療は無理だ” 、など実に使いやすい言葉です。挙句の果てには、“失敗したのは卵子の老化のため”とまで言い切ります。
タッチで図を拡大
卵子の老化という言葉を良く聞きます。“老化するから早く治療しろ” 、“老化したからもはや治療は無理だ” 、など実に使いやすい言葉です。挙句の果てには、“失敗したのは卵子の老化のため”とまで言い切ります。
卵子の老化とは、30代後半を境に急速に卵子の質が低下することをいいます。本当でしょうか?
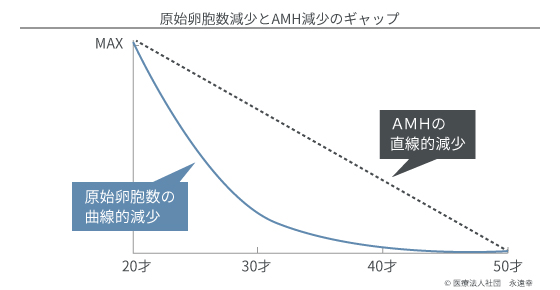
確かに年齢とともに原始卵胞数は消費され、急速に減少します。30才では20才の10分の1、40才では30才の10分の1になります。これはおおもとの、いわば倉庫の在庫の話しです。というのは、毎周期の発育可能卵胞数は、この在庫数とはまた別だからです。発育可能卵胞数を示すマーカー、すなわちAMHの減少は一定なのです。
つまり、倉庫の在庫は急速に曲線的に減るが、店舗への供給数は一定の割合で直線的にしか減らないということで、両者にはギャップがあるのです。
どちらが、真実の妊娠可能性を示す指標としたらいいのでしょうか?
我々はどちらも正しいと考えます。人口の多い大国のオリンピック選手が強いのも、競技によっては小国のオリンピック選手が強いのも、これと同じではないでしょうか。母数が大きいほど良いものが選ばれる可能性がありますが、母数が小さくても工夫次第で良いものが選ばれる可能性は残っているということです。
卵子の老化はあります。しかし、40才を過ぎたからと言って絶望する必要はありません。少なくなった卵子を生かす方法があるのです。我々が追求する小卵胞採卵は、卵子の老化に狼狽する人類への提案です。
卵子老化と小卵胞採卵
 タッチで図を拡大
タッチで図を拡大
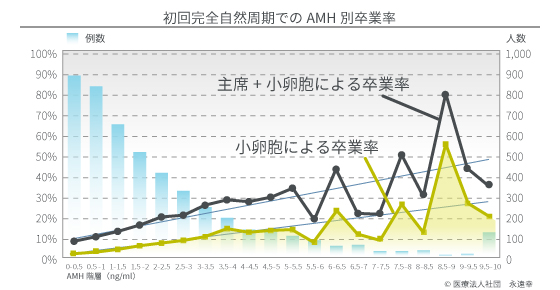
40才での自然周期の生産率は、10%を切ります。刺激したとしても、大きな効果は期待できません。それは、母数の卵子が減少しているからです。しかし自然周期で小卵胞卵子を利用すれば2倍になります。未熟卵子培養技術を併用すれば、2倍以上になります。
後がない高齢者においては、1回あたりの成功率も重要ですが、不成功のダメージを次に残さないことも重要です。
投薬は、程度によらず、卵巣周期に影響します。ですから、投薬はできるだけ避けたいのです。
これらの矛盾する要求を満たす方法が、自然周期小卵胞採卵なのです。
卵子老化とは…真実なのか?
からだの器官は、年齢とともに機能が低下します。それを老化と言いますが、なんとも曖昧です。もうすこし具体的に、「老化とは何なのか?」を考えると、器官を構成する様々な物質の減少と言い換えることができるかもしれません。減少がある限界を下回ると、機能低下が表面化するのでしょう。卵子のもとである原始卵胞も、年齢とともに減少し、それが卵巣機能の低下として現れます。
しかし卵子の老化を語るとき、皆さんは卵子の質的な衰えのことだと思うでしょう。それは、数の減少とは違います。つまり、ヒトの卵子は、数の減少とは別に質の衰えという二重苦に晒されているということになります。
その根拠は、30代後半を境に体外受精の成功率が急激に悪化するという現実にあります。
しかしこれは、体外受精を受ける平均年齢が30代後半という日本固有の事情なのです。40才以上の体外受精をほとんど行わない他の先進国では、確かめようがないことなのです。
果たして、卵子の老化は本当に存在するのでしょうか?

培養
隠された課題…正常精子の受精 ◆ 残された課題…正常精子の選択
通常の体外受精は卵子に多数の精子を振りかけて受精させます。このような受精法は自然の受精と異なり、子宮・卵管系による精子の選択性が働きません。それは、直進力が劣っているのに、また形態が悪いのに授精してしまう可能性があることを意味します。つまり、精子を評価するハードルを相当上げない限り、精子の授精というブラックボックス内での出来事は、「信頼できない賭け」に終わっているかもしれないのです。振りかけ授精が自然の受精と同等に正常な精子による受精を実現しているというのは、淡い期待なのです。 この問題を解決するためには媒精に対する培養技師の認識を、根底から作り直さなければなりません。
形態良好精子顕微授精法(IMSI)
小卵胞卵子や未熟卵子は、卵子を取り巻く細胞が少なく、顕微鏡下の精子注入(顕微授精)が必要です。卵子が正常でも、精子の数や形などに問題があるために、受精が困難な場合にも顕微授精が必要です。その際、精子の選択は培養技師に一任されます。1つの卵子の運命が、1人の技師の腕に握られるのです。この過程がブラックボックスとならないために、操作過程の情報は全て信頼できる形で残されなければなりません。そのために当院では、精子の形態評価が可能な高倍率顕微鏡による顕微授精(IMSI)を全例について行っています。
胚盤胞培養(Blastocyst Culture)
胚盤胞培養とは、受精卵を体外で5~6日間、着床直前の状態にまで培養することです。その利点は胚の着床する可能性を確実に評価できることにあります。4細胞期胚1個当たりの着床率は良くて10%程度ですが、正確に評価された胚盤胞の着床率は50%に達します。そのためには正確に評価することが重要で、精度の高い観察技術と管理技術が不可欠です。当院では、独自開発した継時的画像管理ソフト(ARTダイアリー)と着床に最も関係する栄養胚細胞の解析技術(TEカッター)により、それを可能にしています。
また、胚盤胞培養は次世代技術開発のために重要です。胚は授かりもので、改良できないと信じられています。しかし、時代は常に革新を求めています。良い胚盤胞を作ることは、今や不可能ではないのです。
卵子孵化補助(Assisted Hatching)
胚盤胞を移植する際に、胚盤胞の周りの透明帯を除去する操作です。胚の着床率は胚盤胞を構成する最外殻の栄養膜細胞(TE)の数と形態に左右されます。従ってTEの状態を正確に評価することは移植の可否と移植胚の選択において極めて重要ですが、透明帯はTEを観察するうえで大きな障害となります。従って当院ではTE評価の正確性を期すために透明帯除去を行っています(レーザーアシステッドハッチング:LAH)。
タイムラプス(低速度撮影)
当院では胚培養においてタイムラプス培養器を用いています。
その第一の目的は、観察の時間的密度を高めより正確に胚の発育状態を評価することにあります。特に、これまで観察ができなかった夜間の状態がわかるようになったことは大きな進歩です。
もう1つの目的は、閉鎖環境で観察することにあります。従来の観察の欠点は、毎回胚を培養器から取り出し外的環境に晒していたことでした。そもそも胚は卵管~子宮で発育し、その間外界からは隔てられ、光・温度・酸化などによるストレスから守られています。タイムラプスでは、この生理的環境により近い状態を維持しながら記録を撮ることができるのです。

移植
良い内膜の条件→適度な厚さ・平滑な内腔・正常なホルモン環境
胚移植周期は体外受精の全行程の最終ステップです。その成否は体外受精の成否に直結し、わずかなミスも許されません。生活を犠牲にした通院も、耐え抜いた採卵も、高価な培養費用も、最後の詰めの甘さがあると全てが台無しになってしまうのです。
自然排卵での移植
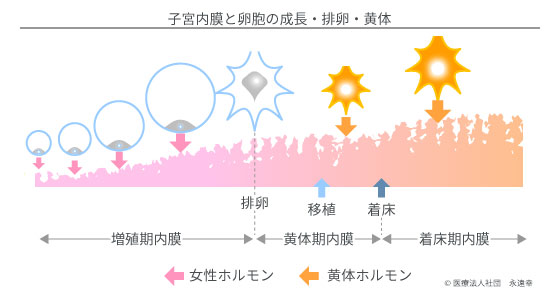 タッチで図を拡大
子宮内膜は女性ホルモン(E2)により成熟します。E2は卵胞成長とともに増加し、内膜を肥厚させ、着床可能な状態を準備します。準備状態から完全な受容状態になるには、LHサージという最後の起爆が必要です。卵子も内膜も同じサージが「用意、ドーン」の合図となり、着床に向けて最後の仕上げに入ります。しかし、凍結胚移植では胚の成長速度を考慮する必要がないので、黄体ホルモン(P4)による内膜の成熟速度だけに注意すればいいことになります。それは、黄体化の起点日を決定するための点鼻薬(ブセレキュア)を、どのタイミングで行うかに尽きます。ホルモン的に成熟の頂点に至ったと判断したとき、点鼻薬の指示を出すのです。
タッチで図を拡大
子宮内膜は女性ホルモン(E2)により成熟します。E2は卵胞成長とともに増加し、内膜を肥厚させ、着床可能な状態を準備します。準備状態から完全な受容状態になるには、LHサージという最後の起爆が必要です。卵子も内膜も同じサージが「用意、ドーン」の合図となり、着床に向けて最後の仕上げに入ります。しかし、凍結胚移植では胚の成長速度を考慮する必要がないので、黄体ホルモン(P4)による内膜の成熟速度だけに注意すればいいことになります。それは、黄体化の起点日を決定するための点鼻薬(ブセレキュア)を、どのタイミングで行うかに尽きます。ホルモン的に成熟の頂点に至ったと判断したとき、点鼻薬の指示を出すのです。
正確な移植
正確な移植を追究すると、超音波ガイドに行きつきます。そして、子宮の超音波像は、経腹ガイドよりも経膣ガイドの方が遥かに鮮明です。しかし、経膣ガイドは技術的に不可能または非常に困難と考えられていましたから、寺元が専用カテーテルとガイド技術を確立する1998年までは誰も行ってきませんでした(1998年日本不妊学会(現日本生殖医学会))。私の経膣ガイド移植では、不本意な移植は過去1例もありません。何万例と行ってきましたが、全てが理想的な移植だったのです。
オリジナルカテーテル
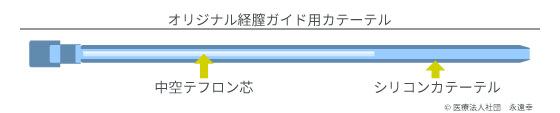 タッチで図を拡大
寺元が独自に開発した細く柔らかいカテーテルを使用します。 一般的なカテーテルが6フレンチというサイズなのに対して当院では2フレンチのカテーテル(2分の1以下の太さ)を開発し、素材も従来のテフロンという堅いものからシリコンという非常に柔らかいものに変更しました。操作性と柔らかさの間には相反する関係があり、通常カテーテルにはある程度の堅さが要求されるのですが、これを独自の技術で解決したのです。
タッチで図を拡大
寺元が独自に開発した細く柔らかいカテーテルを使用します。 一般的なカテーテルが6フレンチというサイズなのに対して当院では2フレンチのカテーテル(2分の1以下の太さ)を開発し、素材も従来のテフロンという堅いものからシリコンという非常に柔らかいものに変更しました。操作性と柔らかさの間には相反する関係があり、通常カテーテルにはある程度の堅さが要求されるのですが、これを独自の技術で解決したのです。
トワコメソッド
稀に、子宮頚癌の治療などで子宮口からカテーテルが入らない方がいますが、そのような場合は加藤修医師(前加藤レディスクリニック院長、故人)が考案し寺元と共に改良した経子宮筋層法(トワコメソッド)で移植します。当院ではこの2つの方法を使い分けて子宮の底部に確実に移植します。
単一胚移植(Single Embryo Transfer, SET)
開院以来当院では、全て1個の胚(受精卵)のみを移植してきました。 これは融解後胚盤胞の生存率が99%に達する高い凍結技術があって初めて可能となります。一つ一つの技術を磨き、狂いなく積み上げていく地道な作業が為せる業です。
子宮内膜異常の治療
内膜にポリープなどの異常があると胚が子宮に着床する障害になります。異常を発見した場合、できるだけ簡単で有効的な治療を胚移植前に行い、着床しやすい状態とします。内膜異常の検査は独自に開発したカテーテルにより痛みもなく短時間で容易に行うことができます(超音波子宮造影法)。
妊娠と卵巣機能低下
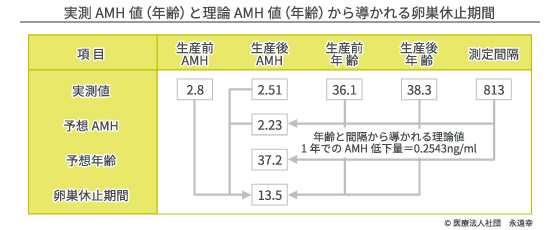 タッチで図を拡大
高齢で妊活を始めた人の中には、「二人子供が欲しいので多くの凍結胚を作りたい」という人がいます。そういう人たちに私は、「それはやめておいた方が良い」と忠告します。実際、いくつもの良好卵子を持っている人はすぐに妊娠し、二人目を心配する必要はないのです。それでも、妊娠による2年近い妊活中断を心配する人がいます。しかし、それは杞憂です。なぜなら妊娠期間中は、原始卵胞の消費が完全にストップするからです。正確に言えば、一人の妊娠により13.5か月間の卵巣機能がセーブされるのです。
タッチで図を拡大
高齢で妊活を始めた人の中には、「二人子供が欲しいので多くの凍結胚を作りたい」という人がいます。そういう人たちに私は、「それはやめておいた方が良い」と忠告します。実際、いくつもの良好卵子を持っている人はすぐに妊娠し、二人目を心配する必要はないのです。それでも、妊娠による2年近い妊活中断を心配する人がいます。しかし、それは杞憂です。なぜなら妊娠期間中は、原始卵胞の消費が完全にストップするからです。正確に言えば、一人の妊娠により13.5か月間の卵巣機能がセーブされるのです。
不安に駆られてとは言え、生命の源である卵子をいたずらに集め、不要になれば物のように捨てるのは、いかがなものでしょうか?一人目の妊娠出産に成功した場合、二人目治療を出産後1年以内で始めれば卵巣機能の低下を心配する必要はほとんどないと言えます。ですから私たちは、二人目妊娠の心配をしないで、まずは一人目に全力を注ぐことを提案します。
移植を軽視
胚移植は、体外受精の成否に決定的な意味を持つ非常に重要な手技です。
しかし今も昔も、膀胱に尿を貯め、助手に超音波を持たせ、二人羽織のようなぎこちないやり方が何の改良も加えられずに続いています。
もちろん移植器具は毎年新製品が発売されますが、それはメーカー目線の改良に過ぎず、基本は何もかわりません。
現場の失敗がフィードバックされて初めて、真の改良につながるからです。
そういう一歩一歩の進歩がないことが、移植軽視の現れなのです。

新しい治療法を求めて
卵子と精子を徹底的に見直すことが、体外受精に革命をもたらします
私たちの役割は、世界最高の技術水準で不妊に悩む方々の手助けをすることです。体外受精・胚移植の黎明期から30年余り経過し、様々な関連技術が開発されました。 そのなかで30年ほど前に登場した卵巣刺激は、革新的でした。自然周期の限界に喘いでいた体外受精(ART:アート)に究極の答えを出したと誰もが思いました。当初は、妊娠率を50%に引き上げることも夢ではないと思われました。しかし、強力な薬剤とピルを組み合わせ、女性を薬漬けにするこの方法も、50%は夢に終わりました。とはいえ、一度使い始めたら止められないのが薬(ヤク)です。以来、多少のマイナーチェンジを繰り返しながらも、依然として主役の座にいます。
「なぜフルモデルチェンジは起きないのか?」
それは、卵胞を育てなければ卵子も育たない、という強烈な思い込みがあったからです。これが事実ではないという証明は、非常に大変でしたが可能でした(論文名)。卵胞を育てなくても、卵子は育ったのです。市場に出回る多くの薬剤は、実は不要だったのです。しかし、証明しても、人に間違いを理解させ、固定観念を変えさせるのはさらに困難です。そんな不遇の中いま我々は、10年先を考えて、卵子革命を進めています。
顕微授精は画期的でした。これで精子の問題は完全に解決されたと、誰もが思いました。その時から、顕微授精を行う培養技師が、ARTの真打ちに座りました。そして、技術は格段に進歩しましたが、精子そのものについての探求は止まりました。自然受精と体外受精の決定的な違いを認識することなく、受精する精子は良い精子だという妄信の上に胡坐をかいて今に至っています。
精子の良否を判定するのは簡単ではありませんが、我々はひとつひとつ問題を解決してきました。運動能力の評価、形態の評価などに達成すべきハードルを設け、達成すればハードルをより高く引き上げてきました。
我々が目指すのは、究極の精子を用いた体外受精であり、進歩の止まったARTに精子革命を起こすことが必要だと考えています。





 医師の寺元です。当法人は前加藤レディスクリニック院長、加藤修氏(故人)と寺元の、「成功なくして報酬なし」という方針の基に2007年に開設しました。しかしながら治療は、「不妊治療とは妊娠できる卵巣機能を有した人から、可能性のある全ての卵子を過不足ない投薬により取り出す」という一見現実的な旧来の方針を踏襲していました。
医師の寺元です。当法人は前加藤レディスクリニック院長、加藤修氏(故人)と寺元の、「成功なくして報酬なし」という方針の基に2007年に開設しました。しかしながら治療は、「不妊治療とは妊娠できる卵巣機能を有した人から、可能性のある全ての卵子を過不足ない投薬により取り出す」という一見現実的な旧来の方針を踏襲していました。